Innovations chirurgicales
Robot chirurgical NAVIO
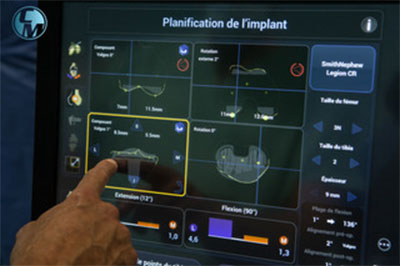
Le robot chirurgical Navio® est une aide non négligeable pour les praticiens lors de leurs actes chirurgicaux, en améliorant la précision des résections osseuses et de l’équilibrage ligamentaire dans les arthroplasties primaires du genou.
Ce robot chirurgical est un système d’arthroplastie totale et partielle du genou assistée par robotique. L’exécution précise et sécurisée de la résection osseuse est possible grâce au logiciel de planification pré-opératoire, basé sur une représentation virtuelle du genou (cartographie anatomique et enregistrement cinématique).

La chirurgie est ainsi moins invasive, plus efficace et le rendu post-opératoire permet une cicatrice moins imposante et une récupération plus rapide.
Déroulement
- Réalisation de la carte 3D du genou
- Programmation des zones où l’arthrose doit être retirée
- Pose de la prothèse
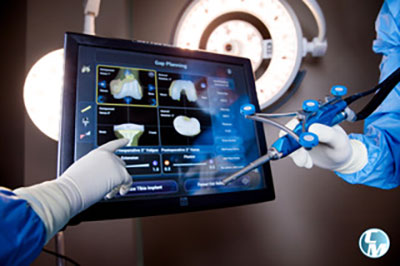
Duo idéal pour les interventions, le robot suit à la lettre les indications programmées par le chirurgien et intervient en support pour apporter plus de précision au travail de ce dernier.
Avantages
- Précision des chirurgies
- Flexibilité : tous ses réglages permettent de s’adapter à tous les patients
- Confiance : fiabilité augmentée
RAAC - Récupération améliorée après chirurgie
L’objectif de la RRAC est d’optimiser la prise en charge chirurgicale des patients en améliorant leur réhabilitation et en permettant de réduire la durée d’hospitalisation.
En améliorant le confort du patient avant pendant et après son intervention les risques de complications sont limités et la reprise d’une vie et d’une activité normale est plus précoce.

Évolution récente majeure
La chirurgie orthopédique a fait ces dernières années de réels progrès dans la prise en charge des patients. A titre d’exemple, pour une prothèse articulaire (hanche, genou) la durée d’hospitalisation était il y a vingt ans de deux semaines.
En 2015 nous étions à 5 jours d’hospitalisation en moyenne mais grâce au déploiement du protocole nous sommes maintenant sur des durées de 2 à 3 jours.
Notre objectif n’est pas de faire des coups d’éclats une à deux fois dans l’année en faisant une intervention en ambulatoire, mais d’accompagner tous nos patients le premier jour après leur intervention, afin que la sortie à domicile le deuxième jour se fasse dans les meilleures conditions. En effet tous les patients admis pour prothèse articulaire bénéficient de cette nouvelle technique de prise en charge.
Les différents moyens utilisés sont des techniques opératoires moins agressives (chirurgie mini invasive), du matériel plus performant (ancillaires et implants sur mesure, mini tiges fémorales….), de nouvelles techniques d’anesthésie et l’utilisation de générateurs de cryothérapie compressive.
Les protocoles utilisés sont suivis en pré opératoire et en post opératoire jusqu’au retour à domicile. Par exemple renforcement musculaire avec de la kinésithérapie pré opératoire, un briefing au sujet des objectifs à atteindre une fois opéré, un jeûne de 6 heures seulement limite le stress chirurgical….
Les moyens utilisés pour optimiser la prise en charge de la douleur (cryothérapie, infiltration pendant la procédure chirurgicale, rééducation précoce…) permettent de diminuer radicalement la quantité d’antalgiques forts (morphine) provoquant de nombreux effets indésirables (nausées, vomissements, désorientation, rétention d’urine…).
Enfin certaines techniques permettent de limiter les pertes sanguines, il est donc maintenant plus rare de devoir transfuser en post opératoire.
Concernant la rééducation, les patients sont encouragés à marcher dès leur retour en chambre le jour de l’intervention et les escaliers sont pratiqués le lendemain. La mobilisation de l’articulation opérée est immédiate.
Tout cela est possible grâce à la coopération de l’ensemble de l’équipe soignante, articulée autour du patient qui n’est plus un malade mais un acteur de sa récupération.

Binôme chirurgien anesthésiste
Le docteur CAUMON (chirurgien orthopédiste) et l’équipe d’anesthésie ont suivi une formation spécifique pour instaurer la RRAC à Saint François et en sont les praticiens référents.
Grâce à l’implication de l’ensemble du personnel soignant (infirmières, aides soignantes, kiné) des praticiens (chirurgiens, anesthésistes) et également des secrétaires, la RRAC se généralise en 2020.
Un poste d’infirmière coordinatrice a été créé pour accompagner les patients, les informer et organiser leur retour à domicile dans les meilleures conditions. Les patients sont rappelés quelques jours après leur sortie pour vérifier que tout se passe correctement. Un numéro de téléphone dédié est noté dans le passeport patient pour joindre facilement l’équipe en cas de problème.
Technique Walant anesthésie
La technique d’anesthésie WALANT (Wide Awake Local Anesthesia No Tourniquet) est une nouvelle technique développée au Canada et reposant sur une association d’anesthésie locale (lidocaïne) et d’un médicament vasoconstricteur (épinéphrine) pour limiter le saignement.
Ce type d’anesthésie permet de garder le patient éveillé et de suivre, durant l’évolution de l’intervention, les mouvements des doigts et de la main de celui-ci. L’épinéphrine, grâce à son action vasoconstrictrice, empêche les saignements et permet de visualiser toute la structure opérée et ses subtilités, les gestes opératoires sont ainsi plus précis.
Avantages
- Une anesthésie locale, qui permet d’éviter les complications et effets secondaires qui sont possible pendant une anesthésie générale (ou régionale)
- Le protocole préopératoire est simplifié, grâce au type d’anesthésie réalisé (la prise de sang et l’électrocardiogramme ne sont plus requis).
- Le patient bénéficie d’un meilleur confort, celui-ci n’a pas besoin de jeûner avant de se faire opérer, ce qui réduit grandement les risques de malaises dûs à hypoglycémie. Il évite aussi les éventuelles nausées post-opératoire.
- La précision chirurgicale est meilleure grâce à la réduction des saignements et des ajustements peuvent être mit en place rapidement pendant la chirurgie
- Ce type d’anesthésie permet d’éviter les paralysies sensitive et motrice. Aussi, elle permet d’impliquer plus activement le patient pour sa rééducation, celui-ci voyant sa main bouger pendant l’intervention
- Le patient peut reprendre plus rapidement ses activités personnelles, les douleurs et oedèmes liées aux injections par intraveineuse étant évitées. Il y a également une baisse des risques de complications.
- Bénéfice financier, le protocole étant plus simple de préparation et d’étapes, l’intervention est plus abordable pour le patient grâce à une réduction de coûts.
Cryothérapie compressive
La cryothérapie compressive est une méthode de traitement de la douleur. Elle associe la cryothérapie traditionnelle à la compression dynamique pour augmenter le drainage du sang et le retour veineux.
Idéale en post-opératoire, elle permet de soulager les zones endommagées et de booster les effets des antalgiques.
La circulation sanguine est elle aussi favorisée et elle permet un drainage lymphatique permettant de réduire le risque d’œdème.


Avantages
- Les machines sont facilement transportables car compacte, il est possible de les utiliser facilement à divers endroits.
- Permet de cumuler les effets positif de la cryothérapie mais aussi de la pressothérapie
- Permet de réduire les douleurs post-opératoire, les gonflements, les spasmes, rapidement et naturellement.
- La zone concernée peut être ciblée ce qui évite de détériorer les tissus non concernés lors de l’utilisation d’une cabinet de cryothérapie classique. Chaque option peut ainsi être choisie : température, temps, compression…
- Permet de récupérer plus rapidement et efficacement après une séance intensive ou un traumatisme.
- Permet de traiter jusqu’à 3 zones en même temps.
